О нарушениях липидного обмена в организме принято говорить, если наблюдается дисбаланс между уровнем холестерина липопротеидов высокой, низкой плотности, а также триглицеридов. Это становится причиной многих проблем со здоровьем и влечет за собой развитие серьезных заболеваний, в том числе сердечно-сосудистых катастроф – инфаркта миокарда и инсульта.
О причинах нарушения липидного обмена, чем это чревато и как диагностировать патологию журналисту информационного портала «Здоровые люди» рассказал заведующий кафедрой кардиологии и ревматологии БелМАПО, д.м.н., профессор Андрей Пристром.
Зачем нужен холестерин

За «движение» холестерина в организме отвечают липопротеиды, которые делятся на:
- липопротеиды очень низкой плотности (ЛПОНП), которые образуются в печени, содержат липиды (триглицериды и холестерин). Они переносятся с кровью к тканям;
- липопротеиды низкой плотности (ЛПНП) образуются из ЛПОНП за счет выхода из них триглицеридов, содержат в основном холестерин, который доставляют от печени к тканям организма;
- липопротеиды высокой плотности (ЛПВП) транспортируют неиспользованный холестерин от тканей в печень, где из него синтезируются желчные кислоты.
Андрей Пристром: «Нарушение липидного обмена происходит из-за поломки механизма регулирования уровня холестерина. Что это значит? Когда холестерин повышается, должны включаться механизмы, которые снижают его образование, и наоборот. Причин, которые могут привести к такой «разбалансировке», множество. Однозначно сказать, что именно спровоцировало сбой, практически невозможно».
Причины развития нарушения липидного обмена
Нарушения липидного обмена могут быть как наследственные, так и приобретенные. Среди наследственных форм выделяют гомозиготные нарушения и гетерозиготные. Ключевым моментом при таких формах является чрезмерно высокий уровень холестерина липопротеидов низкой плотности. Это приводит к атеросклеротическому поражению сосудов уже в детском возрасте и развитию болезней сердца и сосудов на втором-третьем десятилетии жизни.
Андрей Пристром:
— Лица с гомозиготной гиперхолестеринемией имеют очень большую вероятность развития сердечно-сосудистых катастроф (инфарктов и инсультов) в 20–30-летнем возрасте, а иногда и моложе. Вместе с тем подобные нарушения, по сравнению с гетерозиготными формами, встречаются достаточно редко: примерно 1 случай на 200–300 тыс. населения.
Чаще всего диагностируются приобретенные нарушения липидного обмена. Среди факторов риска:
- курение – самый значимый фактор риска. Курение повреждает сосудистый эндотелий и запускает развитие всех нарушений. Это касается как активного, в том числе электронных устройств для потребления табака, так и пассивного курения;
- употребление в большом количестве продуктов с высоким содержанием насыщенных жиров: красного мяса, колбасы, сосисок, твердых сыров, мучных кондитерских изделий и выпечки;
- ожирение;
- малоактивный образ жизни;
- наличие сопутствующих заболеваний (сахарный диабет, болезни печени и почек, артериальная гипертензия, снижение функции щитовидной железы);
- хронический стресс;
- возраст.
У мужчин при нарушении липидного обмена чаще, чем у женщин, развиваются сердечно-сосудистые заболевания. Однако после наступления менопаузы у женщин этот показатель у обоих полов выравнивается.
Андрей Пристром:
— Более трети мужского населения нашей страны в возрасте от 18 до 44 лет имеют более 3 факторов риска развития сердечно-сосудистых катастроф. Чаще всего это курение, ожирение, артериальная гипертензия и высокий холестерин.
Диагностика (липидограмма)
Основной метод диагностики нарушения липидного обмена — определение в венозной крови 4 основных показателей липидного обмена (общий холестерин, липопротеиды низкой и высокой плотности, триглицериды), что носит название липидограммы. Для постановки диагноза такой анализ выполняется как минимум дважды с разницей от одной до нескольких недель. Кровь берется натощак, при этом рекомендуется вечером накануне отказаться от плотного ужина.
Если человек здоров и у него нет сердечно-сосудистых заболеваний, сахарного диабета и серьезных почечных нарушений, основным показателем является общий холестерин. Норма – менее 5 ммоль/л.
При наличии патологий сердца и сосудов, а также высокого риска их развития (определяется по шкале сердечно-сосудистого риска – SCORE) используется другой контрольный критерий: холестерин липопротеидов низкой плотности.
Целевой показатель зависит непосредственно от уровня риска:
- для пациентов с низким уровнем риска – менее 3 ммоль/л;
- для пациентов с умеренным риском – менее 2,6 ммоль/л;
- для пациентов с высоким уровнем риска – менее 1,8 ммоль/л;
- для пациентов с очень высоким уровнем риска – менее 1,4 ммоль/л.
Риск развития сердечно-сосудистых катастроф считается высоким при 5 и более баллах по шкале SCORE.
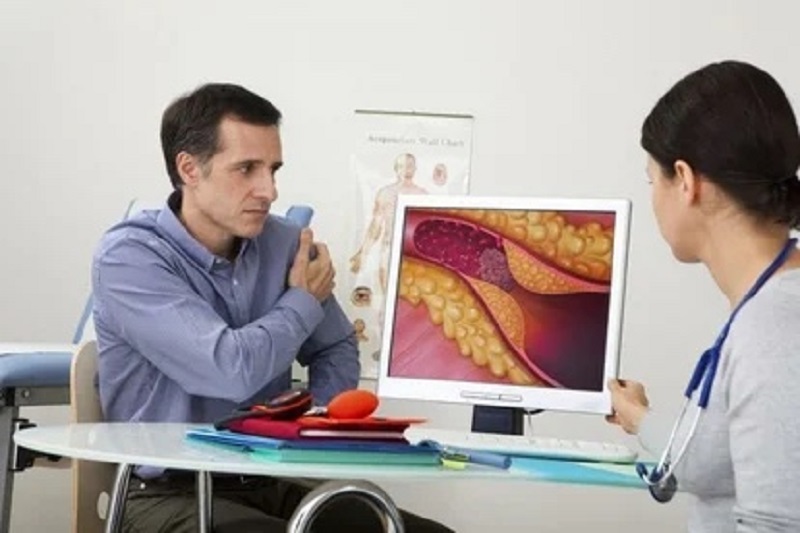
Повышенный уровень холестерина ЛПНП может вызывать липидные отложения в стенках сосудов, как правило, в артериях. Именно холестерин ЛПНП приводит к появлению атеросклеротических бляшек, которые сужают просвет сосудов либо полностью их закупоривают, тем самым перекрывая ток крови.
Андрей Пристром:
— У людей с выраженным нарушением липидного профиля рекомендуется выполнять также УЗИ брахиоцефальных артерий с целью выявления атеросклеротических бляшек. Атеросклероз, который развивается на фоне нарушения липидного обмена, процесс системный. Если есть изменения в брахиоцефальных артериях, значит они будут и в других сосудах.
Последствия атеросклероза очень тяжелые. Это развитие инфарктов миокарда, инсультов, хронической ишемической болезни сердца, окклюзии периферических артерий, что может приводить к ампутации нижних конечностей.
Заподозрить наследственную гиперхолестеринемию можно по анализу крови: уровень холестерина липопротеидов низкой плотности будет выше 5 ммоль/л. Помимо этого у таких людей на веках можно заметить образования желтого цвета (ксантомы), белые мутные полоски на роговице. Еще одним признаком наследственной формы нарушений липидного обмена является появление на сухожилиях разгибателей пальцев рук и в области ахиллова сухожилия наростов. В таких случаях, чтобы подтвердить или опровергнуть наследственную гиперхолестеринемию, рекомендуется выполнить генетическое тестирование.
Частота исследований зависит от наличия риска кардиоваскулярных катастроф. При низком риске следует выполнять липидограмму крови примерно раз в пять лет, при высоком – раз в год. Однако после 40 лет анализ крови на уровень холестерина желательно делать ежегодно.
Терапия нарушений липидного обмена
Основной класс лекарственных препаратов, которые используются для лечения нарушения липидного обмена, – статины (уменьшают выработку холестерина в печени, благодаря чему снижается его уровень в крови). Они являются базисным препаратом. Первые исследования, касающиеся использования статинов, были проведены в 90-е годы 20-го века. С тех пор накопился значительный опыт их применения, который позволяет говорить о том, что такая терапия безопасна.
Андрей Пристром:
— Вместе с тем при недостаточной эффективности статинов, особенно при наследственной форме, а также при очень высоком уровне холестерина, у нас стране появилась возможность использовать новые лекарственные средства, которые в дополнение к базисной терапии позволяют эффективно контролировать уровень холестерина.
При наследственной форме нарушения липидного обмена, а также если у лиц молодого возраста есть множественные факторы риска либо уже была какая-либо сердечно-сосудистая катастрофа, необходимо назначать лекарственную терапию. В противном случае высока вероятность внезапной смерти.
В любом конкретном случае решение принимает врач, так как доза препарата строго индивидуальна.
Материал предназначен для распространения в рамках повышения осведомленности о заболеваниях
Использованные изображения не являются изображениями реальных пациентов
Статья создана при поддержке Novartis Pharma Services AG (Швейцария) Представительство в Республике Беларусь
BY/CARD/06.2021/pdf/246965
Фото носят иллюстративный характер. Из открытых источников.